Les enjeux de santé
Les carnets pratiques de l’Institut Paris Région (n°13)
juin 2021
Aujourd’hui, les effets sociaux et économiques de l’environnement immédiat sur la santé des populations ne sont plus à démontrer. Les habitants, sensibilisés aux risques auxquels ils sont soumis, sont de plus en plus concernés par leur bien-être et leur santé. Les évènements liés au réchauffement climatique ou à des épisodes épidémiques ou pandémiques questionnent les politiques d’aménagement et leur capacité à prévenir les risques. Il ne s’agit pas seulement d’organiser les « réparations » mais de développer la résilience de notre société. Comment faire de la santé une entrée majeure dans la planification de l’aménagement des territoires ? Le champ d’intervention des documents de planification intègre déjà de nombreuses thématiques implicitement attachées à la santé. Mais peu d’entre eux se font l’écho de la question de la santé. Ce carnet pratique vise à révéler les actions pouvant être mises en place via les documents d’urbanisme et leurs bénéfices pour la santé des populations. Les leviers disponibles sont présentés et illustrés par des exemples de schémas de cohérence territoriale et de plans locaux d’urbanisme, avec notamment des extraits de leur volet réglementaire.
À télécharger : tableau_les_leviers_du_scot_et_du_plu_en_latiere_de_sante.pdf (800 Kio), institut_paris_region_cp13_bat_web.pdf (18 Mio)
La santé et ses déterminants : éléments introductifs
L’Organisation mondiale de la santé (OMS) définit la santé comme « un état de complet bien-être physique, mental et social, et ne consiste pas seulement en une absence de maladie ou d’infirmité ». Selon la Charte d’Ottawa (1986), pour parvenir à un état de complet bien-être physique, mental et social, l’individu ou le groupe doit pouvoir identifier et réaliser ses ambitions, satisfaire ses besoins et évoluer avec son milieu et s’y adapter. La santé est donc perçue comme une ressource de la vie quotidienne, c’est un concept positif et dynamique mettant l’accent sur les ressources sociales et personnelles ainsi que sur les aptitudes physiques et les capacités des individus à les mobiliser pour s’ajuster aux évènements de vie.
La santé exige ainsi un certain nombre de conditions et de ressources préalables, l’individu devant pouvoir notamment : se loger, accéder à l’éducation, se nourrir convenablement, disposer d’un certain revenu, bénéficier d’un écosystème stable, compter sur un apport durable de ressources, avoir droit à la justice sociale et à un traitement équitable. Tels sont les préalables indispensables à toute amélioration de la santé.
De nombreuses études menées, notamment aux États-Unis (Bipartisan Policy Center Health Program, 2012), établissent que l’état de santé des individus serait très largement déterminé par les modes de vie et les paramètres socioéconomiques et environnementaux 1.
Les « déterminants de santé » sur lesquels il est possible d’agir sont aujourd’hui bien connus et relèvent des comportements individuels (alimentation, activité physique, conduites addictives, etc.), des conditions de logement et d’emploi, et plus largement des contextes de vie (environnements physique et social, accès aux services, etc.) et d’autres caractéristiques sociales ou culturelles (revenu et statut social, instruction, etc.).
La caractérisation de l’impact d’un déterminant (ou d’une catégorie de déterminants) sur la santé est une question complexe. Si pour quelques déterminants, l’impact sur la santé est direct, prouvé et quantifiable, ces liens sont beaucoup plus difficiles à établir pour nombre d’entre eux. Ces relations sont souvent indirectes, et c’est la combinaison de plusieurs facteurs qui influe sur l’état de santé comme le montre le tableau intitulé « Tableau les leviers du SCOT et du PLU en matière de santé » joint en PDF.
Toutefois, de nombreux travaux étayent ces relations et invitent à agir sans attendre sur ces déterminants pour améliorer la santé. Les collectivités locales sont compétentes pour intervenir sur nombre d’entre eux. Les actions en matière d’habitat, de mobilité et de transports, d’aménagement et d’urbanisme ainsi qu’en faveur de la cohésion sociale, ont des effets directs et indirects sur les déterminants de la santé et participent ainsi à l’amélioration (ou à la détérioration) de l’état de santé des populations. Les documents d’urbanisme sont un support pour certaines de ces actions. Des travaux menés par l’ARS Île-de-France 2 montrent que les préoccupations des habitants en matière de santé (notamment dans les territoires de renouvellement urbain) portent le plus souvent sur les questions de fonctionnement et de pratiques de l’espace urbain liées à l’aménagement : sentiment d’insécurité, de relégation, déqualification de l’image de soi, fatigue liée aux transports et difficulté d’accès, lutte contre les nuisibles, mésusage des espaces publics, etc. Ainsi, le fonctionnement urbain et une large gamme de politiques publiques peuvent agir sur la santé des populations, et notamment sur celle des plus précaires.

Parmi les déterminants de santé, voici ceux sur lesquels les documents d’urbanisme peuvent agir :
-
Les conditions de logement avec les actions visant à « mieux habiter ».
-
Les contextes de vie avec les actions visant à limiter l’exposition des populations aux risques et aux nuisances notamment environnementales (air, bruit…) ou celles visant à améliorer la qualité des milieux, de l’eau ou des sols, à mieux réguler les températures, à préserver la biodiversité et les espaces verts tout autant que celles visant à favoriser le lien social, la sécurité des espaces et des individus…
-
Les conditions d’accès aux équipements et services permettant notamment de garantir une alimentation saine, un parcours de soins fluide et coordonné ou permettant d’encourager l’activité physique, les liens sociaux, l’éducation et la formation, les loisirs et la culture…
-
Les infrastructures de transport et autres aménagements urbains facilitant les conditions de mobilité, ainsi que l’accès à l’emploi, aux équipements et services… mais aussi favorisant les mobilités actives, l’activité physique, l’inclusion des personnes à mobilité réduite, l’apaisement des espaces de vie…
Connaître les enjeux spécifiques pour mieux agir en faveur de la santé des franciliens
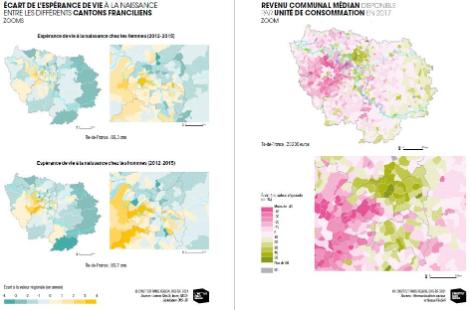
L’état de santé en Île-de-France est, en moyenne, bon. Ainsi, l’espérance de vie à la naissance y est de 80,6 ans en moyenne chez les hommes et de 86,1 ans chez les femmes, contre respectivement 79,0 et 85,4 ans en moyenne en France métropolitaine. Il en va de même et pour certains indicateurs thématiques comme la mortalité générale par cancer ou par maladies cardiovasculaires (les deux premières causes de décès en France).
Toutefois, les inégalités socio-spatiales sont particulièrement marquées en Île-de-France (région la plus socialement inégalitaire de France). Les relations entre santé et position sociale sont aujourd’hui largement connues et documentées : plus les individus sont économiquement aisés et éduqués, meilleure est leur santé. Et ce lien entre situation sociale et santé s’exprime tout au long de l’échelle sociale et se transpose sur les territoires. De fait, les inégalités socio-spatiales de santé sont particulièrement importantes dans la région francilienne, par exemple les écarts d’espérance de vie entre canton sont très importants. Ainsi, huit années séparent les espérances de vie des hommes entre les deux cantons franciliens extrêmes et sept années pour les femmes. Ces variations s’observent (voir image ÉCART DE L’ESPÉRANCE DE VIE À LA NAISSANCE ENTRE LES DIFFÉRENTS CANTONS FRANCILIENS ZOOMS) selon une géographie qui n’est pas sans rappeler celle des inégalités sociales. Par ailleurs, l’Île-de-France, comme toutes les régions capitales, est plus fortement touchée par la problématique du VIH/sida ou par d’autres pathologies telles que la tuberculose ou le cancer du poumon chez les femmes. La transcription spatiale des inégalités sociales de santé est d’autant plus marquée que les inégalités sociales se cumulent avec d’autres inégalités socio-territoriales, puisque les personnes socialement défavorisées sont également celles qui disposent d’un choix plus restreint quant à leur localisation résidentielle. De ce fait, elles résident plus souvent sur des territoires plus fortement exposés aux nuisances environnementales, avec de plus grandes difficultés d’accès aux services et à l’emploi, etc.
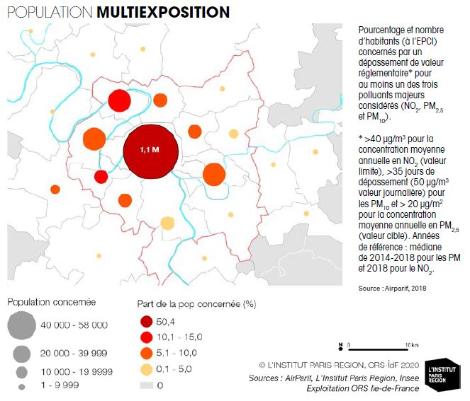
Les principaux déterminants environnementaux
La pollution de l’air
Ainsi, l’exposition des populations à la pollution de l’air favorise le développement de pathologies chroniques graves, en particulier des pathologies cardiovasculaires, respiratoires et des cancers. Un nombre croissant d’études pointe également des impacts sur la reproduction, sur le développement de l’enfant, sur les maladies endocriniennes ou encore neurologiques. Cela se traduit par une augmentation (d’autant plus importante que les niveaux d’exposition sont élevés) de la mortalité 3, une baisse de l’espérance de vie et un recours accru aux soins. Ces effets sanitaires sont observés pour des niveaux d’exposition couramment rencontrés dans l’agglomération parisienne. Or, malgré une baisse tendancielle des niveaux de pollution à la fois pour les particules fines et pour le dioxyde d’azote (NO2) observée depuis le début des années 2000, l’exposition à ces polluants reste problématique en Île-de-France.
L’ozone est, quant à lui, le seul polluant pour lequel les tendances annuelles ne montrent pas d’amélioration, voire une augmentation régulière, avec un seuil de protection de la santé (valeur cible) régulièrement dépassé en Île-de-France, la formation d’ozone étant favorisée par des conditions météorologiques telles que de fortes chaleurs et un fort ensoleillement. Les niveaux moyens d’ozone sont, à l’inverse des autres polluants, plus soutenus à la périphérie que dans le cœur de l’agglomération. En effet, ce polluant, dit secondaire, met du temps à se stabiliser dans la masse d’air qui, se déplaçant, s’éloigne des zones d’émissions de polluants – oxydes d’azote (NOx), composés organiques volatils (COV), etc.
Pour tous ces polluants, les seuils de recommandations de l’OMS sont largement dépassés. Ces dépassements concernent tous les Franciliens et l’ensemble de l’Île-de-France pour l’ozone et les particules fines PM2,5 et sont plus localisés à proximité des axes routiers pour le dioxyde d’azote (NO2). Pour les particules fines, le dépassement est très sévère : les observations peuvent être dix fois supérieures à ces recommandations.
Or, chaque année, l’exposition chronique aux particules fines serait responsable de plus de 10 000 décès en Île-de-France (source : Santé publique France). Les conséquences de la pollution de l’air touchent en premier lieu les populations les plus sensibles telles que les enfants, les personnes âgées ou les personnes atteintes de pathologies chroniques, ainsi que les populations les plus exposées, notamment celles résidant à proximité des axes à fort trafic routier.
Le bruit
Le bruit est également une source de gêne très importante en Île-de-France. Les transports et notamment la circulation routière représentent la principale source de gêne citée par les personnes qui se plaignent du bruit à leur domicile (43 %). La deuxième source de gêne concerne les bruits de voisinage (31 %). Outre la gêne, les conséquences de l’exposition au bruit sur la santé sont avérées et constituent un véritable enjeu de santé publique : troubles auditifs, fatigue, stress, perturbations du sommeil, risques cardiovasculaires accrus, y compris hypertension et infarctus du myocarde, troubles dans les apprentissages… De l’ordre de 75 000 années de vie en bonne santé seraient perdues par an dans l’agglomération parisienne du fait de l’exposition au bruit des transports.
Les conditions de logement Les conditions d’habitat sont également essentielles. Pour n’en prendre que des exemples les plus extrêmes, l’habitat dégradé ou la précarité énergétique constituent en Île-de- France des déterminants environnementaux et sociaux de santé très importants. En effet, la région est caractérisée par un poids particulièrement élevé de son parc ancien de logements, privé comme social, qui s’explique par l’intensité et l’ancienneté de son urbanisation (66 % des résidences principales ont été construites avant 1975 à l’échelle régionale, 83 % à Paris).
Le champ de l’habitat indigne a été défini en droit par l’article 84 de la loi du 27 mars 2009, dite de mobilisation pour le logement et la lutte contre l’exclusion qui précise que « constituent un habitat indigne, les locaux ou installations utilisés aux fins d’habitation et impropres par nature à cet usage, ainsi que les logements dont l’état, ou celui du bâtiment dans lequel ils sont situés, expose les occupants à des risques manifestes pouvant porter atteinte à leur sécurité physique ou à leur santé. » L’habitat indigne recouvre ainsi toutes les situations d’insalubrité, de locaux avec un risque d’accessibilité au plomb, les immeubles menaçant ruine, les hôtels meublés dangereux, l’habitat précaire. Leur suppression ou leur réhabilitation relèvent des pouvoirs de police administrative des maires ou des préfets.
De nombreuses pathologies sont accentuées, voire provoquées, par un habitat dégradé : maladies respiratoires, maladies infectieuses, accidents domestiques, saturnisme, intoxication au monoxyde de carbone. Par ailleurs, le logement influence aussi le développement social de l’individu ainsi que sa santé mentale. La précarité énergétique, quant à elle, constitue également un enjeu indéniable de santé publique dont l’ampleur risque de s’étendre au vu de l’augmentation du coût de l’énergie. Les effets de la précarité énergétique sur la santé se manifestent par un enchaînement de conséquences et résultent d’un cumul de facteurs de risques. Une des principales conséquences de la précarité énergétique est la manifestation des effets directs du froid. L’exposition au froid dans le logement augmente le risque d’affections respiratoires et cardiovasculaires et favorise la surmortalité hivernale. La précarité énergétique génère également des comportements à risque comme l’utilisation de chauffages d’appoint avec des risques d’intoxication au monoxyde de carbone ou encore la tendance au calfeutrage qui contribue à dégrader la qualité du logement et expose l’occupant à des facteurs de risque sanitaire supplémentaires (moisissures en particulier). La précarité énergétique affecte également la santé mentale et est préjudiciable à la réussite scolaire des enfants. Elle peut susciter des arbitrages budgétaires au détriment de l’alimentation ou du recours aux soins et aussi conduire à l’isolement social.
Les conditions d’habitat jouent donc un rôle important sur l’état de santé des populations et sont, de fait, fortement contributrices des inégalités sociales de santé. La suroccupation des logements semble également être un facteur de risque de mauvaise santé.
Les aménités vertes
Au-delà même des expositions aux pollutions et nuisances environnementales, le cadre de vie a également un impact sur la santé. En effet, la nature en ville (espaces verts ou espaces en eau…) a une influence positive sur la santé : habiter à proximité d’un espace vert améliorerait la qualité et la quantité de sommeil, la santé mentale, diminuerait l’anxiété, la prévalence des formes graves de diabète, les troubles cardiovasculaires, les faibles poids à la naissance pour les nouveau-nés, les taux de prématurité, et la mortalité en général (OMS, 2016). Les parcs, les jardins urbains et les espaces publics plantés ont une influence positive sur le niveau d’activité physique et contribuent à réduire l’obésité en encourageant notamment à utiliser des modes de circulation actifs (vélo, marche à pied), permettant d’évacuer le stress urbain et de s’abstraire du bruit. Ils peuvent aussi participer à renforcer les liens sociaux (jardins partagés par exemple). Le confinement de la population en 2020 qui s’est accompagné de la fermeture des parcs et jardins publics, sans alternative aucune, a été très négativement ressenti par la population. La possession ou l’accès à un jardin privé se sont alors révélés d’une grande valeur.
Les espaces verts n’ont pas tous les mêmes qualités. Or, les caractéristiques précises de ces espaces qui influencent positivement la santé restent mal définies et font encore l’objet de travaux de recherche. Toutefois, dans le cadre du plan vert de la Région Île-de-France 4 , des indicateurs de carence ont été développés tenant compte notamment du ratio d’espaces verts ou boisés ouverts au public et de l’accessibilité à ces espaces. Ces indicateurs intégraient aussi des facteurs « atténuants » enclins à diminuer la sensation de manque d’espaces verts. Ainsi, dans le cadre de cet exercice, la présence végétale forte (arbres d’alignement, jardins privés, petits espaces végétalisés) de même que la proximité aux espaces agricoles, boisés, semi-naturels ou en eau étaient considérées comme des facteurs « atténuants ». L’accès aux aménités vertes se pose notamment en milieu urbain plus souvent carencé et soumis à de nombreuses pressions environnementales. Les espaces agricoles ne sont pas forcément ouverts au public, mais ils constituent un contexte favorable à la promenade et à la détente, notamment grâce aux échappées visuelles qu’ils offrent et aux chemins ruraux ou de randonnée qui les traversent. L’influence de la qualité de ces espaces ruraux sur la santé n’est pas documentée dans la littérature.
Par ailleurs, en milieu urbain, la végétation peut dans certaines conditions (densité végétale, absence d’usage de produits phytosanitaires, absence d’espèces allergènes…) contribuer à l’amélioration locale de la qualité de l’air en limitant la concentration de certains gaz (oxyde d’azote, ammoniac, dioxyde de soufre…) et de particules fines. Le couvert végétal a également un effet régulateur du microclimat.
L’offre en équipements, mobilités et pratique d’une activité physique
Les équipements (écoles, santé, sport, espaces verts, culture, etc.) et services au sens large participent à l’animation des villes (centres-villes notamment ou centralités de quartier) et au sentiment de bien-être, d’inclusion sociale et de sécurité que peuvent ressentir les habitants. Ils peuvent également être plus directement favorables à la santé, comme les commerces alimentaires de qualité ou les équipements sportifs. Pour ces derniers par exemple, l’étude épidémiologique RECORD 5 , menée en Île-de-France par l’Inserm, a permis de faire le lien entre proximité d’un équipement sportif (en l’occurrence des piscines ouvertes au public) du lieu de résidence et pratique d’une activité physique dédiée, contribuant à l’amélioration de l’état de santé des populations : si une piscine est localisée à moins de 900 ou 1 000 mètres du lieu de résidence, elle contribue à augmenter significativement la pratique des sports associés. Or, les bénéfices de l’activité physique sur la santé sont aujourd’hui reconnus (Inserm). Il a été démontré que l’activité physique améliore la santé cardiovasculaire, la santé mentale, le développement neurocognitif, la qualité de vie et le bien-être général. Elle prévient l’obésité, le cancer, l’hypertension artérielle et potentiellement le diabète de type 2 ou encore les chutes des personnes âgées. L’activité physique peut se matérialiser sous la forme de pratiques sportives et de loisirs, ou de mobilités dites utilitaires, à travers notamment la pratique de la marche et du vélo au quotidien. Ainsi, selon l’étude RECORD, les personnes qui marchent quotidiennement pour aller à leur lieu de travail ou faire leurs courses ont une activité physique en moyenne trois à cinq fois plus importante que les personnes utilisant un moyen motorisé. Ainsi, la requalification de la voirie, dont 60 % est aujourd’hui allouée à la voiture (chaussée et stationnement), les élargissements de trottoir, l’évolution du stationnement là où c’est possible, la réduction des coupures et des espaces publics dangereux pour les piétons et les cyclistes, le réaménagement des espaces publics et l’apaisement des centres-villes ou quartiers résidentiels par la limitation de vitesse à 30 km/h sont des enjeux importants pour la santé des populations.
L’accessibilité au système de soins et de prévention est également un enjeu sanitaire majeur. Cette accessibilité se décline en plusieurs dimensions : spatiale, temporelle, financière ou culturelle. C’est particulièrement sur la première de ces dimensions que les documents d’urbanisme ont un rôle à jouer, chacun à son échelle. En effet, le système de soins français est constitué de plusieurs volets complémentaires : - le volet du premier recours (médecine de ville) assuré par les médecins et autres professionnels de santé libéraux ou exerçant en centres de santé municipaux, associatifs ou mutualistes principalement ; - le volet des établissements hospitaliers (publics ou privés) eux-mêmes différenciés entre le court séjour (médecine, chirurgie, obstétrique), le moyen et long séjour (soins de suite et de réadaptation post hospitalisation, soins palliatifs, fin de vie) et la psychiatrie ; - le volet social et médico-social (soins infirmiers, aides ménagères, maisons de retraite, structures d’hébergement ou de soins pour personnes handicapées…) ainsi que le volet prévention.
L’enjeu est d’arriver à assurer un maillage territorial qui respecte la gradation des soins (de proximité pour la prévention, le premier recours, le médico-social et le social, de niveau supérieur pour les soins plus spécialisés) et la fluidité des parcours de santé des patients. Ainsi, l’échelle hospitalière est celle du second recours et les rayons d’accès sont d’autant plus étendus que le soin est spécialisé (le maillage en services d’urgence et de maternité devant être, bien entendu, plus serré que celui des services de greffe de cœur). L’Agence régionale de santé (ARS) est en charge de s’assurer du bon équilibre territorial des structures hospitalières selon les besoins des populations. Mais leur accessibilité passe également par une desserte (routière ou en transports en commun) adaptée en termes de zones desservies, de fréquence, de sécurité et d’horaires aussi bien pour les patients que pour leurs visiteurs et que pour l’ensemble du personnel de ces établissements (dont une grande partie travaille en horaires décalés). L’offre de parking à proximité immédiate des hôpitaux semble également constituer un véritable enjeu puisqu’il sert d’argument dans les offres d’emploi pour attirer les personnels hospitaliers.
En ce qui concerne la médecine de ville, où la proximité est un facteur d’accessibilité, l’Île-de- France, comme le reste de la France et des autres pays développés, fait face à des problématiques de désertification médicale sur une portion croissante de son territoire. L’accès aux soins (distance et disponibilité) devient une revendication majeure des Français à laquelle les collectivités locales sont de plus en plus sensibilisées, bien que cela soit extérieur à leur champ propre de compétences.
Au-delà des zonages réglementaires où des mesures d’incitation à l’installation ou au maintien de l’exercice sont mises en place (voir site Internet www.iledefrance.paps.sante.fr/ ), quelques éléments relevant de l’aménagement des territoires pourraient contribuer à rendre certains territoires plus attractifs pour les professionnels de santé : d’une part, réserver des locaux en rez-de-chaussée de taille suffisante et permettant un exercice médical à loyers modérés est une première condition pour attirer médecins et paramédicaux et faciliter une pratique collective et coordonnée, prônée aujourd’hui par les puissances publiques sanitaires. D’autre part, plusieurs enquêtes auprès des jeunes professionnels de santé montrent qu’ils sont attirés par l’exercice collectif mais également que les territoires ruraux ou socialement défavorisés leur sont moins attractifs pour plusieurs raisons. Certaines ont trait à leurs conditions d’exercice (pratique isolée, difficulté à trouver des remplaçants, charge de travail très lourde, insécurité, incivilité…). D’autres, souvent classées au premier rang de leurs motivations d’installation, ont trait à leur contexte de vie et à celui de leur famille (emploi pour le conjoint, qualité du cadre de vie, conditions de logement, école pour les enfants, accès aux activités sportives, culturelles et de loisirs…).
La couverture numérique du territoire est également un enjeu majeur qui a pris et devrait continuer à prendre de l’importance pour faciliter l’accessibilité aux soins. En effet, la télémédecine qui se développait doucement avant l’épidémie de Covid-19 a connu un essor sans précédent, et les habitudes installées pourraient perdurer et se développer.
1 L’état de santé dans cette étude américaine serait ainsi déterminé approximativement à 70 % par les modes de vie et les paramètres qui les conditionnent, à 20 % par la génétique, et à 10 % seulement par les soins médicaux. Si les pourcentages varient selon les études, le pourcentage dû aux soins médicaux quelle que soit l’étude, ne dépasse jamais les 50 % (ces pourcentages varient en fonction du contexte et de l’époque où les études ont été conduites).
2 ARS Ile-de-France, « Évaluation de processus des contrats locaux de santé en Ile-de-France », 2017.
3 Pascal M. et al. Impacts de l’exposition chronique aux particules fines sur la mortalité en France continentale et analyse des gains en santé de plusieurs scénarios de réduction de la pollution atmosphérique. Saint-Maurice : Santé publique France ; 2016. 158 p.
4 www.iledefrance.fr/ma-region-et-moi-le-plan-vert-de-lile-de-france
5 Residential Environment and CORonary heart Disease » soit « Environnement résidentiel et maladies coronaires ».
Références
En savoir plus
BIBLIOGRAPHIE OUVRAGES
-
Le guide ISadOrA, une démarche d’accompagnement à l’Intégration de la Santé dans les Opérations d’Aménagement urbain, sous la direction de l’École des hautes études en santé publique (EHESP) et de l’agence d’urbanisme Bordeaux Aquitaine (a-urba), mars 2020, 355 p.
-
Adam (M), Cocquière (A), « La planification face aux enjeux de santé environnementale », Note rapide Planification, n° 877, L’Institut Paris région, décembre 2020
-
Santé et territoires, collection « Points FNAU - Alternatives (n° 11) », FNAU et Gallimard, 2019, 176 p.
-
Mieux connaître la santé des Franciliens et ses déterminants dans les nouveaux territoires de coordination. Profil des 22 territoires du projet régional de santé d’Île-de-France : mises à jour 2019 et nouveautés, Observatoire régional de santé, L’Institut Paris région, décembre 2019
-
Pour une meilleure intégration de la santé dans les documents de planification territoriale, collection « Avis et Rapports », Haut Conseil de santé publique, avril 2018, 200 p.
-
Du calme en ville : aménager en faveur du bien-être, collection « L’essentiel », Cerema, février 2017, 62 p.
-
Agir pour un urbanisme favorable à la santé : concepts et outils, École des hautes études en santé publique et ministère des Affaires sociales et de la santé, mai 2016, 192 p.
-
Guide Plan local d’urbanisme et santé environnementale, Agence régionale de santé Aquitaine et agence d’urbanisme Bordeaux Aquitaine (a-urba), novembre 2015, 164 p.
-
ORS Île-de-France, Profils socio-sanitaires des communes d’Île-de-France (format PDF) www.ors-idf.org/fichiers-des-profils-socio-sanitaires-des-communes/
-
Impact sanitaire du bruit des transports dans l’agglomération parisienne : quantification des années de vie en bonne santé perdues. Application à l’agglomération parisienne de la méthode de l’OMS pour la détermination de la morbidité liée au bruit, Bruitparif, ORS Île – de – France, septembre 2015, 30 p.
-
« Territoires, incubateurs de santé ? », Les Cahiers, n° 170-171, L’Institut Paris Région, septembre 2014, 196 p.
APPLICATIONS
-
Airparif, l’observatoire de la qualité de l’air en Île-de-France www.airparif.asso.fr/
-
Bruitparif, centre d’évaluation technique de l’environnement sonore www.bruitparif.fr/
-
Énergif ROSE, application de visualisation cartographique et de mise à disposition des données du Réseau d’Observation Statistique de l’Énergie et des émissions de gaz à effet de serre en Île-de-France (ROSE) www.institutparisregion.fr/cartographies-interactives/energif-rose.html
-
InterSanté, état de santé de la population dans un territoire francilien, ORS (département Santé de L’Institut Paris Region) cartoviz.institutparisregion.fr/?id_appli=ors&x=699012.8861788227&y=6834080.690466662&zoom=0
-
Chaleur en ville, carte interactive de mesure de l’impact climatique en fonction de la morphologie urbaine de chaque îlot d’Île-de-France cartoviz.institutparisregion.fr/?id_appli=imu&x=650473.205379607&y=6860209.831038&zoom=5
-
Cumul des nuisances et pollutions environnementales, carte interactive sur l’identification des zones de multi-exposition, copilotée par l’ORS et la DRIEE cartoviz.institutparisregion.fr/?id_appli=pne&x=650400.1882269992&y=6859206.102771909&zoom=4
-
ORS Île-de-France, Profils socio-sanitaires des communes d’Île-de-France (Cartoviz) cartoviz.institutparisregion.fr/?id_appli=monographie&x=653504.4027519634&y=6860122.916962582&zoom=5
OUTILS DE MISE EN OEUVRE DES PLANS ET SCHÉMAS RÉGIONAUX
-
Sdrif : le référentiel territorial du projet Île-de-France 2030 (Refter) est un outil d’accompagnement de l’ensemble des acteurs franciliens (élus, associations, habitants, professionnels) à la mise en oeuvre du schéma directeur de la région Île-de-France. Il propose une déclinaison territoriale du projet régional, en termes d’éléments de diagnostics, d’objectifs, d’orientations, de cadrages quantitatifs (refter.iau-idf.fr/).
-
SRCE : le schéma régional de cohérence écologique de la région Île- de- France www.driee.ile-de-france.developpement-durable.gouv.fr/IMG/pdf/SRCE2013_21oct2013_RNT_cle739945.pdf ; le référentiel du SRCE élaboré par l’ARB, département Biodiversité de L’Institut Paris Region, en partenariat avec la Région Île-de-France et la DRIEE ( refsrce.arb-idf.fr ). Il permet de connaître les enjeux, actions et cartes à la commune.
-
PDUIF : fiches pratiques pour la mise en oeuvre du plan de déplacements urbains Île-de- France ( www.pduif.fr/ ).